


Послеродовый период начинается сразу после рождения последа (плаценты с пуповинным остатком, оболочек) и заканчивается через 2 месяца после родов. Ранний послеродовый период длится первые 2 часа после рождения последа, после чего начинается поздний послеродовый период.
Тотчас после родов матка весит около 1000 г, дно определяется обычно на уровне пупка или чуть ниже. По мере течения послеродового периода происходит инволюция матки, сопровождающаяся постепенным уменьшением ее массы и объема. К концу 6-8-й недели после родов обратное развитие матки прекращается. Матка рожавшей женщины имеет массу 75-50 г. Наиболее выраженные изменения стенки матки отмечаются в месте расположения плаценты (плацентарной площадки), которая представляет собой обширную раневую поверхность. Отделяемое из матки в различные дни послеродового периода имеет различный характер и называется лохиями. В первые 2–3 дня после родов лохии представляют собой кровяные выделения, постепенно они становятся кровянисто-сукровичными, а с 10-го дня приобретают вид жидких желтовато-белых выделений. Окончательное формирование шейки матки происходит к концу послеродового периода. Из-за перерастяжения и надрывов в боковых отделах во время родов наружный зев шейки матки приобретает вид поперечной щели, а сама шейка по форме становится цилиндрической. Просвет влагалища у родившей женщины, как правило, не возвращается к своему первоначальному состоянию, а становится немного более широким. В работу активно включаются молочные железы, первые несколько суток выделяется молозиво, затем появляется переходное и зрелое молоко. К середине послеродового периода постепенно восстанавливают свою функцию и приобретают обычный тонус мышцы промежности и мышцы передней брюшной стенки.
Учитывая все эти особенности послеродового периода, половую жизнь и купание в ванной или бассейне необходимо отложить до полной эпителизации слизистой оболочки матки в области плацентарной площадки (6-8 недель после родов). Однако, гигиенический душ и уход за промежностью являются необходимыми мероприятиями, особенно в случае, если было произведено рассечение промежности с последующим наложением швов. Залог успешного заживления раны — это чистота и сухость швов, поэтому необходимо обмывать половые органы после каждого похода в туалет и носить белье, позволяющее коже "дышать". Использование специальных больших послеродовых прокладок на натуральной основе поможет справиться с обильными выделениями в первые несколько дней после родов. Физическая нагрузка также рекомендуется не ранее 6-8 недель после родов. При грудном вскармливании необходимо учитывать реакцию ребенка на вводимые в рацион кормящей мамы блюда, однако питание родильницы должно быть разнообразным и полноценным.
Контрацепция в послеродовом периоде и при грудном вскармливании заслуживает отдельного внимания, поэтому необходимо проконсультироваться у лечащего доктора по поводу оптимально подходящих методов предохранения от нежелательной беременности.
Надеемся, что кому-то это пособие поможет, и еще один ребенок, получит такое нужное и полезное грудное молоко. Может, вам есть что добавить? Или спросить? Пишите!
В 1989 году Всемирная Организация Здравоохранения и Детский фонд Организации Объединенных Наций (ЮНИСЕФ) выступили с совместным заявлением о роли служб помощи матерям в защите, содействии и поддержке грудного вскармливания. Это заявление приводит наиболее современные научные знания и практический опыт по вопросам лактации в форме точных, универсально приемлемых рекомендаций по уходу за матерями до, в течении беременности и после родов.
Раннее прикладывание к груди в течение первого часа после рождения.
Основные позы для кормления:




Правильный захват (ассиметричный) и его признаки:
«Грудное вскармливание представляет собой естественный и идеальный способ питания грудного ребенка, а также уникальную биологическую и эмоциональную основу его развития» ВОЗ (всемирная организация здравоохранения)
Действительно, детская смесь и даже цельное коровье молоко способ-ны покрыть энергетические потребности грудного ребенка, следовательно, помех его росту не будет. Но грудное молоко все равно лучше. Первые 6 месяцев жизни ребенка должны быть исключительно молочные. И вот почему:
Выше перечислено только то, что человечеству известно. Трудно предста-вить, сколько еще полезных свойств имеет грудное молоко, о которых мы пока не знаем. Не торопитесь кормить ребенка смесью, попробуйте совме-стить карьеру и грудное вскармливание – это реально.
1. МОЛОКООТСОС – 1 шт.
Эта вещь однозначно нужна. Вероятно, вы встречали кормящих мам, утверждающих, что им удобнее сцеживаться руками. Уверяю вас, это женщины, которым приходилось сцеживаться эпизодически, очень редко. Вам же предстоит сцеживаться несколько раз в день, в разных условиях, и чисто физически руками это сделать невозможно. Сохранить стерильность молока при сцеживании руками довольно сложно. Вам нужно запомнить правило – молокоотсос отныне и до отлучения ваш лучший друг и вечный спутник! Всегда, даже если вы вроде бы собираетесь вернуться к следующему кормлению, берите молокоотсос с собой. Молокоотсос должен быть самым лучшим, самым эффективным и как следствие – довольно дорогим. Вам подойдет и ручной молокоотсос (его преимущество – портативность), и электрический (преимущество – минимум ваших усилий при сцеживании).
Если сцеживаться вам приходится очень часто, а свободного времени на работе имеется мало, есть смысл купить два молокоотсоса, чтобы сцеживать одновременно две груди. Один из них обязательно должен быть электрическим, потому что количество рук у женщины ограничено. Все купленные вами предметы (молокоотсос, бутылочки, соски, стерилизатор) должны быть совместимы друг с другом, поэтому разумнее приобретать все предметы у одного производителя.
2. ХОРОШИЕ ДОРОГИЕ БУТЫЛОЧКИ по 125-170 грамм – 3-4 шт.
Именно из этих бутылочек будет кушать ребенок в ваше отсутствие, именно ими будут пользоваться те, кто с ребенком останется. Поэтому бутылочки для кормления должны быть удобными для держания, легко моющимися, с широким горлышком. Они должны надежно закрываться крышкой.
3. ХОРОШИЕ СОСКИ, с самым маленьким отверстием – 1-4 шт.
Бутылки без сосок обычно не продаются, поэтому, покупая бутылочки, обратите внимание на то, какими они комплектуются сосками. У соски должно быть широкое основание, она должна имитировать женскую грудь. Отверстие этой соски должно быть очень маленьким. Внимание! Сколько бы ни было вашему ребенку месяцев, покупайте соску с самым маленьким отверстием. Только так вы сможете предотвратить возможный отказ ребенка от груди.
4. САМЫЕ ДЕШЕВЫЕ БУТЫЛОЧКИ по 125-170 грамм – 4-10 шт.
Эти бутылочки вам будут нужны для хранения запасов молока в морозильной камере. К ним не предъявляется столько требований, так как они будут выполнять лишь роль тары. Соски, которыми они комплектуются, можете смело выкидывать. Хранение молока в обычных бутылочках наиболее дешево. Не рекомендуется замораживать молоко в стеклянной таре (например, в банках из-под детского питания), так как к стеклу необратимо прилипают элементы молока (в основном жиры).
5. ПОДОГРЕВАТЕЛЬ для детского питания – 1 шт.
Не самая обязательная покупка. Однако она может облегчить труд тех, кто ухаживает за ребенком. В качестве альтернативы можно пользоваться большим стаканом с горячей водой. Не разогревайте молоко и любое детское питание в микроволновой печи. В СВЧ-печах идет неравномерный разогрев, и велик риск ожога ротовой полости.
6. СТЕРИЛИЗАТОР – 1 шт.
Стерилизатор может помочь маме быстрее справляться с сосками-бутылками, но вовсе не является огромной необходимостью. С тем же ре-зультатом можно подвергать детали молокоотсоса, соски и бутылки 5-минутному кипячению в самой обыкновенной кастрюле.
7. ДЕТСКИЕ ВЕСЫ – 1 шт.
А вот весы, по крайней мере, первое время, очень пригодятся. С их помощью легче выяснить средний объем молока, съедаемый вашим ребенком за одно кормление (и на основе этого – сколько молока сцеживать для одной порции), а также проследить достаточность прибавки веса.
Далее покупки мелочей:
8. Бюстгальтер для кормящих мам – 2-4 шт.
9. Прокладки для груди - упаковка
10. Ершик для мытья детской посуды – 1 шт.
И т.д., вплоть до мази от трещин, силиконовых накладок на соски и напитков, увеличивающих лактацию – но все это по мере необходимости. Подсчитав, сколько у вас уйдет денег на покупку детских смесей в течение года, вы быстро заметите, что, организовать грудное вскармливание уж точно не дороже.
Правила хранения молока:
Безжалостно выливайте молоко, не соответствующее правилам, в канализацию!
Объем питания. Зачастую у мам, даже не работающих, возникают вопросы, связанные с достаточностью питания малыша. Формул расчета существует великое множество, ниже приведены самые простые из них:
Самыми значимыми критериями достаточности питания служат:
Для многих женщин лактация – сплошная полоса препятствий. То молока слишком много, то его мало, то ребенок плохо набирает, то он отказывается от груди, то трещины, то лактостаз, то мастит, то еще какое-нибудь заболевание, то необходимо выходить на работу. Но главное всегда помнить, что мы скачем по этой полосе препятствий к очень важной цели – здоровью малыша.
Молочная железа млекопитающих – очень мудро устроенный орган. В ней всегда одновременно идут два процесса – стимуляции выработки молока и подавления его секреции. Лактопоэз направлен на недопущение переполнения железы и застоя молока, которые потенциально могут привести к воспалению и размножению болезнетворных микробов. Нужно запомнить простое правило – сколько из молочной железы молока извлекут, столько она и даст в ближайшем будущем. Грубо говоря, если молоко долго не эвакуируется, это служит для груди сигналом, что его пить больше некому, что оно больше не нужно, и лактация завершается или существенно уменьшается. Грудь надо регулярно освобождать от молока любым способом. Второе правило касается частоты прикладывания. Каждое сосательное движение подает в мозг матери импульсы, требующие выработки пролактина. Следовательно, чем чаще прикладывать ребенка или молокоотсос, тем больше пролактина, тем больше молока.
Лактационный криз – это временная нехватка молока. Ребенок во время криза ведет себя беспокойно, чаще требует грудь, плохо спит. Наиболее часто криз случается на первом месяце жизни малыша, в 4 недели, в 3 месяца, в 6 месяцев жизни ребенка. Сталкиваются с ним многие мамы, и работающие, и неработающие, многие при этом вводят смесь, полагая, что молоко «кончилось». Это большая ошибка. После ввода смеси молоко действительно пропадает и грудное вскармливание завершается. Нужно запомнить, что при лактационном кризе «пропажа» молока мнимая. Просто ваш ребенок из-за скачка роста довольно резко стал есть больше, чем ел до этого. Молочной железе нужно некоторое время, от нескольких дней до недели, чтобы приспособиться к повышенному спросу. У вас лактационный криз? Радуйтесь, ваш ребенок очень интенсивно растет! И делайте все, чтобы увеличить выработку молока:
ВНИМАНИЕ! Если у вас есть замороженное молоко, забудьте о нем! Конечно, очень просто успокоить ребенка дополнительной порцией молока, но так вы переведете лактационный криз в истинную нехватку молока – гипогалактию. Перетерпите эти несколько дней. Работающей маме необходимо взять несколько дней отпуска, для того, чтобы реализовать все вышеизложенное, иначе можно безвозвратно потерять грудное вскармливание.
Человеческий детеныш по своей натуре очень ленивое существо. Он всегда ищет наиболее легкие пути для удовлетворения своих нужд. Именно поэтому, если ему легче и быстрее сосать из бутылочки, он откажется сосать из груди. Отсюда вывод – организовать грудное вскармливание нужно так, чтобы ничего милее груди для ребенка не было. Усложните его жизнь, сделайте так, чтобы сосание «не из груди» не доставляло ему большого удовольствия: лучше поить ребенка не из соски-бутылки, а из шприца или с ложечки (в таком случае малыша нужно обеспечить пустышкой для удовлетворения сосательного рефлекса). Если вы кормите из бутылочки, то:
Если отказ все же произошел:
К сожалению, за отказом ребенка от груди неизбежно следует умень-шение образования молока, даже если вы постоянно сцеживаетесь. Это связано с тем, что молокоотсос не способен стимулировать выработку молока так же сильно, как сосание малыша. Поэтому важно не допустить отказа.
Многие дети не признают никаких сосок и пустышек. Эта проблема не ведет к таким катастрофическим последствиям, как отказ от груди и решается просто – такого ребенка нужно кормить из шприца, ложечки или поильника.
Всем известно, что к родам необходимо подготовиться заранее.
Сумка с необходимым содержимым должна быть собрана еще при сроке порядка 36 недель беременности на случай непредвиденных обстоятельств, в том числе преждевременных родов, частота которых достигает 10%.
Основная причина необходимости комплектования сумки заранее - индивидуальные потребности каждой беременной и родившей женщины, что зачастую не позволяет возложить функцию сбора вещей на родственников, не разбирающихся в этом непростом вопросе.
В итоге, если вещи впопыхах приобретаются уже после рождения ма-лыша, молодая мама испытывает большие неудобства, не имея под рукой таких нужных гигиенических принадлежностей.
Весь список вещей условно делим на три категории:
Согласно санитарным нормам и правилам (СанПиН), не разрешены для использования в родильном доме матерчатые, кожаные, плетеные или тканевые сумки, которые могут стать источником распространения болезнетворных бактерий. Поэтому все вещи должны быть упакованы в полиэтиленовые пакеты или сумки.
Для удобства будущей мамы - идеально, если сумка будет прозрачной, так как в такой таре хорошо видно месторасположение вещи, а значит, облегчается и ее поиск.
Как правило, не приветствуется присутствие большого количества пакетов в родильном отделении, и роженице проще, когда сумка одна.
Список основных вещей























































К выписке (остается дома до выписки):

Искренне надеемся, что эта статья поможет вам сориентироваться в вопросе что взять в роддом и, конечно, желаем вам благополучных и счастливых родов.
ДЛЯ НОВОРОЖДЕННОГО РЕБЕНКА:
Для поступления на дородовое отделение необходимо иметь веские основания в виде тяжелых осложнений беременности, требующих стацио-нарного лечения.
В обменной карте беременной должны быть вписаны следующие данные:
Иногородним гражданам необходимо принести, если имеется, временную регистрацию.
Иностранным гражданам необходимо иметь (с копиями):
ВНИМАНИЕ! При выписке из роддома на руки родильнице выдается медицинское свидетельство о рождении ребенка, а также выписные эпикризы детского и послеродового отделений. Обменная карта беременной остается в архиве родильного дома. При желании сохранить эти данные для домашнего использования, просим заблаговременно снять ксерокопию карты.
в течение 1 месяца после родов пациентки родильного дома могут обратиться в акушерское отделение за консультацией, позвонив по телефону: 7 86 22 (круглосуточно).
Памятка для пациенток, которым предстоит кесарево сечение
.
Если в женской консультации вам выдали направление в роддом на консультацию по поводу вероятного кесарева сечения, вам необходимо явиться в рабочие дни с 10 до 15 часов в приемный покой с:
После подтверждения необходимости операции (помните, что для принятия решения врач может отправить вас на дополнительные консультации специалистов), для вас определят дату операции. В большинстве случаев плановая операция кесарева сечения производится не ранее полных 39 недель для снижения рисков рождения незрелого ребенка. Если у вас начнутся роды раньше назначенной даты, необходимо вызвать скорую помощь в любое время суток, и по показаниям вам будет выполнена операция кесарева сечения в экстренном порядке. В ряде случаев необходимость планового кесарева сечения не подтверждается из-за отсутствия показаний, и тогда вам следует подготовиться к родам через естественные родовые пути.
При отсутствии осложнений беременности наши пациентки госпитализируются в родильный дом в день выполнения операции кесарева сечения. При записи на операцию вам будет сообщена дата сдачи анализов и дата операции. В день сдачи анализов вы должны явиться в родильный дом к 8:00 голодной и пройти через приёмное отделение в гардероб (необходимо переодеть обувь на сменную и снять верхнюю одежду), а затем на лифте или пешком подняться на 3 этаж и найти пост акушерки. Акушерка произведет заборы необходимых анализов.
Для сдачи анализов с собой нужно иметь:
В день операции с собой нужно иметь:
Желательно, чтобы родственники по возможности обеспечили вас до-машней диетической едой в первые дни после операции.
В течение 3 часов после операции вы будете находиться в палате ин-тенсивной терапии. По истечению этого времени вас переведут в послеродовое отделение в специализированную послеоперационную палату.
Новорожденный ребенок первые сутки будет находиться на детском отделении, а затем - совместно с мамой. Первый раз его принесут на кормление через некоторое время после перевода мамы из палаты интенсивной терапии в послеродовое отделение. Молодая мамочка сможет забрать малыша из детского отделения для совместного пребывания сразу, как почувствует себя лучше и поймет, что может сама ухаживать за новорожденным. Обычно это происходит через сутки после операции.
В первые сутки после операции родственники должны принести пациентке послеродовые вещи, в том числе для ребенка, а также куриный бульон с мясом и жидкое картофельное пюре без молока.
Выписка из родильного дома после операции, как правило, осуществляется на 5 сутки.
Все ощущения, которые получает ребенок в период появления на свет и в первые часы после рождения, не исчезают бесследно. Они закрепляются у него глубоко в памяти. И эти ощущения в дальнейшем влияют на жизнь ребенка - его характер, поступки, поведение в разных ситуациях. Известный психиатр Станислав Гроф выделил четыре основных периода, которые сохраняются в человеческом подсознании, и назвал их базовыми перинатальными матрицами.
Рай, или Матрица любви
От зачатия до начала схваток, человек пребывает в состоянии комфорта. У него есть дом, еда, безопасность и забота. А главное – мама всегда рядом. Мама – это безусловная любовь, это рай. Благодаря этому прожитому опыту до родов, мы умеем радоваться, любить и принимать любовь.
Если родители думали об аборте, то у ребенка сформируется подсознательная программа: “Я никому не нужен. Меня хотят убить”. Если ребенок желанный, а беременность протекала гладко, будет формироваться другая программа: “Меня любят, меня ждут”.
Ад, или Горящий дом
С началом схваток ситуация для ребенка кардинально меняется. Стенки матки начинают сокращаться, но шейка еще закрыта, и пути наружу нет. Привычный безопасный мир малыша рушится. Он ощущает себя, как человек, который вдруг очутился в горящем доме. Ребенок чувствует огромное давление, нехватку воздуха и страх: “Мне плохо, на меня давят, а выхода нет”.
Если мама в этот момент мечется от страха, кричит, ругается, плачет, то огромное количество гормонов стресса передаются малышу. А он ничего не может с этим поделать, только смириться. В будущем, такой человек будет относиться к жизни пассивно. Любая незначительная неприятность или проблема будет представляться ему тупиком, из которого нет выхода. Бороться не надо — это бесполезно, выхода все равно нет.
Если мама в момент схваток не будет пугать своим поведением малы-ша, а будет правильно дышать, применять методы мышечного расслабления и разговаривать со своим ребенком: “Еще какое-то время, и мы увидимся. Нам предстоит серьезная работа, но я тебе помогу”. В таком случае у человека сформируется терпение, умение находить правильное решение в любой ситуации.
Чистилище, или Матрица борьбы
Она приходится на этап потуг - самый сложный период для рождающегося малыша. Это этап преодоления преград. Сейчас очень важно, чтобы мама была с ребенком на связи - на одной волне, и эффективно помогала ему родиться.
Если мама не справилась с этой задачей, то в будущем вся жизнь человека, будет связана с борьбой, а также с желанием испытывать смертельную опасность, играть со смертью. Такой человек никогда и ни от чего не чувствует полного удовлетворения. Мир вокруг кажется ему несовершенным. Он не способен радоваться тому, что есть, в полной мере пользоваться тем, что имеет.
Если мама поддерживала малыша, звала и помогала протиснуться через узкое кольцо и встретить новый мир. В таком случае, человек не будет ощущать себя одиноким, сформируется целеустремленность, храбрость, смелость и умение доверять.
Новый рай, или Матрица свободы
Малыш родился - первых вдох, первый крик. Победа! Испытания закончились, дальше следует первый контакт с мамой и первое прикладывание к груди. Мир снова благосклонен к малышу - он словно снова возвращает его в то время блаженства и безопасности, как когда-то в материнской утробе. В такие моменты новорожденный ощущает, что прошел все испытания не зря, что теперь все будет хорошо, и главное - что его любят.
Дорогие мамочки, если ваши роды осложнились на каком-либо этапе, то после рождения не бойтесь “заласкать”, избаловать ребенка. Дайте малышу очень-очень много любви, нежности - кормите его грудью подольше, носите на руках, пойте колыбельные и рассказывайте, как вы любите своего ненаглядного кроху. Мамина любовь творит чудеса - это уже давно доказано.




Множество осложнений, развивающихся во время беременности и в родах, можно предотвратить правильной подготовкой к зачатию и вынашиванию. Диагностика различных отклонений в состоянии здоровья позволяет не только вовремя спрогнозировать вероятность тех или иных осложнений желанной беременности, но и зачастую полностью избежать их. Именно поэтому планируемая и подготовленная беременность — это первый и главный шаг навстречу благоприятным родам и здоровому малышу. Так каков же алгоритм действий? Вот что необходимо предпринять:
Для каждой женщины, длительно и ответственно занимающейся пла-нированием ребенка, рано или поздно встает вопрос о том, как угадать те самые благоприятные дни, в которые вероятность зачатия наиболее высока. Согласно данным исследователей, «плодных» дней в цикле всего 2-3, и связано это с тем, что женская половая клетка (яйцеклетка) после овуляции существует лишь сутки, а мужские клетки (сперматозоиды) живут несколько дней. На сегодняшний день известно довольно много способов определения овуляции, у них разная объективность, достоверность, информативность, а также объем трудовых и денежных вливаний. Кроме того, существуют методы, помогающие ретроспективно подтвердить наличие овуляции в цикле, но, к сожалению, не способные указать конкретные ее дни. В первую очередь для планирующих семей важны достоверность и своевременность, ведь от этих факторов напрямую зависит долгожданный результат. Именно поэтому все возможные методы мы предпочли разделить на две группы – достоверные (ультразвуковая фолликулометрия, определение гормонов в крови, мочевые тесты на изменение уровня лютеинизирующего гормона) и не очень (календарный метод, измерение базальной температуры, оценка типа кристаллизации слюны, определение растяжимости цервикальной слизи, распознавание овуляторного синдрома).
Начиная с первого дня месячных, в яичнике женщины начинает созревать фолликул – пузырек с жидкостью, содержащий яйцеклетку. При ультразвуковом исследовании (с использованием трансвагинального датчика) диаметр растущего доминантного фолликула можно измерить - когда пузырек вырастает до 18-22 мм, он овулирует (лопается), в брюшную полость изливается жидкость, которую также можно рассмотреть на УЗИ. На месте фолликула образуется желтое тело, обнаружение которого свидетельствует об уже прошедшей овуляции.
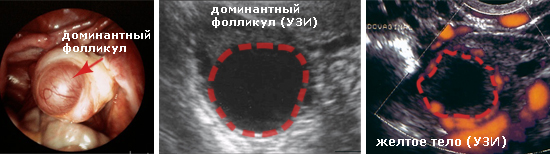
Ультразвуковое исследование с целью фолликулометрии нужно делать несколько раз за менструальный цикл (сразу после месячных, затем еще через неделю и далее – в зависимости от размеров доминантного фолликула), а значит, это потребует определенных денежных вливаний. Зато данный метод информативен, достоверен и своевременен, так как позволяет с большой точностью и заранее предсказать плодные дни.
За процесс овуляции и за весь менструальный цикл в целом несет от-ветственность группа гормонов репродуктивной сферы. Если баланс этих гормонов находится в норме, то можно предположить, что и овуляция происходит в нормальном режиме. Однако, уровни гормонов у разных женщин не одинаковые. Лишь прогестерон, измеренный в крови во второй половине цикла, может дать точный, но, к сожалению, несвоевременный ретроспективный ответ. Уровень прогестерона значительно повышается в крови (более 20 нмоль/л), если в яичнике активно работает желтое тело, но, как вы уже знаете, это случается только после овуляции.
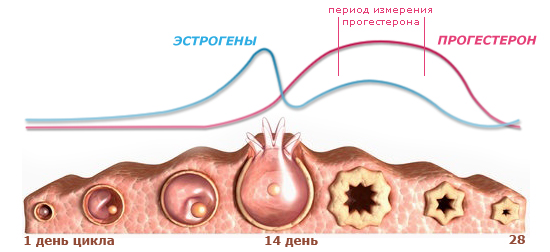
Кровь на данный гормон нужно сдавать примерно за неделю до предполагаемых месячных. При «идеальном» менструальном цикле в 28 дней это будет соответствовать 19-21 дню.
Как мы уже условились, уровни гормонов у разных женщин не одинаковые, сходство заключается лишь в том, что колебания этих соединений у всех здоровых женщин репродуктивного возраста подчиняются единой закономерности. Однократный забор крови на гормоны не сможет дать нам нужную информацию, поэтому важно проследить изменение уровня некоторых гормонов в динамике. Наиболее полезным оказалось определение колебания уровня лютеинизирующего гормона (ЛГ), так как он повышается в крови (и как результат - в моче) за 24-36 часов до овуляции.
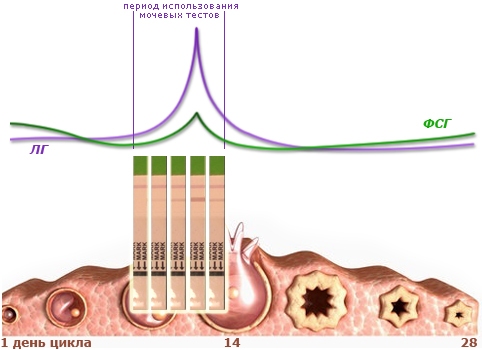
Однако каждый день сдавать кровь для исследования ЛГ дорого, травматично и неудобно. Существуют одноразовые мочевые тесты для домашнего использования, подобные тестам на беременность, разные по устройству, цене и чувствительности. Наиболее чувствительными (и дорогими) являются струйные латексные тесты, при использовании которых нет необходимости собирать мочу в емкость, достаточно лишь направить струю при мочеиспускании на диагностический кончик. Ярким ведущим представителем этого класса является тест на овуляцию «ClerBlue» (или «clearplan»), средняя стоимость – 700-900 рублей за 5 тестов. Несколько дешевле обходятся струйные тесты «Ovuplan-lux» и «Frautest-ovulation».
Более простыми и менее чувствительными являются тест-полоски «Frautest-ovulation», «Ovuplan», «Ovu-test», «36,6», «Evi-plan»

Существует ошибочное мнение, что тесты на беременность и на овуляцию взаимозаменяемы. Это не так – тесты определяют совершенно разные гормоны в моче – b-субъединицу ХГЧ и ЛГ соответственно, и должны использоваться строго по назначению.
Правила тестирования:
На рынке к некоторым тестам существуют цифровые приборы («ClearBlue – тест на овуляцию цифровой», "Clearblue Easy Fertility Monitor"), помогающие правильно интерпретировать результаты тестирования. Тест-полоски вставляются в корпус прибора и уже он сообщает точный ответ - «да» (выброс ЛГ произошел) или «нет»; фертильный сегодня день или "бесплодный". Стоимость прибора составляет от 1500 до 3000 рублей в зависимости от наименования прибора и количества входящих в комплект тестов.
Продолжительность менструального цикла в среднем составляет 28 дней, однако, в норме она может варьировать от 21 до 35 дней. Какой бы ни была продолжительность цикла, длина второй фазы (после овуляции) всегда примерно одинаковая – от 12 до 16 дней, в среднем – две недели. Это связано с тем, что желтое тело не может существовать дольше, оно запрограммировано на гибель в случае отсутствия беременности. А вот первая фаза (до овуляции) может варьировать у разных женщин в широких пределах – от 7 до 21 дней. Согласно календарному методу, наиболее плодные дни наступают за две недели (от 12 до 16 дней) до наступления менструации при любом цикле. Однако этот способ носит предположительный характер и подходит лишь женщинам с регулярными месячными.
Женские половые гормоны имеют способность влиять на обменные процессы, протекающие в организме, и как следствие - на базальную температуру тела (БТ). Базальная температура – это наименьшая температура тела за сутки, она характерна для организма, находящегося в полном покое, когда обменные процессы максимально замедляются. Этим условиям (когда на температуру не влияют внешние факторы, и она зависит только от гормонального статуса) идеально соответствует период сна, а также время сразу после пробуждения. В первой фазе цикла, когда господствуют эстрогены, БТ низкая. Во второй фазе (лютеиновой), когда желтое тело начинает интенсивно вырабатывать прогестерон, базальная температура в среднем повышается на 0,4˚С по сравнению с цифрами первой фазы. Чтобы уловить такую небольшую разницу, базальную температуру нужно измерять в соответствии с определенными правилами.
На рынке существуют удобные для применения термомониторы – они хранят данные за несколько месяцев, а некоторые даже самостоятельно строят графики (Citizen CT915 – примерно 1500 рублей) и оценивают их, сообщая о прошедшей овуляции (или ее отсутствии в данном цикле), возможной беременности, скором наступлении месячных ("Sophia").
Кроме того, доступны различные интернет-сайты, берущие на себя такие же функции (fertilityfriend.com, babyplan.ru, my-bt.ru и другие).
Измерение базальной температуры включено экспертами ВОЗ в перечень наиболее полезных методов для оценки фертильности (способности к зачатию), кроме того, он не требует никаких материальных затрат. Однако метод носит ретроспективный характер и не может в каждом конкретном цикле предсказать овуляцию заранее.
Еще одно характерное изменение, наблюдаемое в период овуляции – это изменение структуры слизи, вырабатываемой железами шейки матки. Слизь становится более тягучей, при этом происходит увеличение ее проницаемости и сперматозоиды получают возможность преодолеть шеечный барьер. Растяжимость цервикальной слизи можно определить не только в гинекологическом кабинете, но и в домашних условиях. Часть женщин замечают появление в середине цикла обильных слизистых выделений, похожих на яичный белок. Кроме того, чистыми пальцами можно коснуться шейки матки и затем попробовать растянуть слизь между пальцами. Накануне овуляции слизь растягивается до 10-12 см в длину, в другие периоды – не более чем на 3-4 см.
Растущий в яичнике фолликул может причинять неприятные и иногда даже небольшие болевые ощущения в нижних отделах живота, усиливающиеся в период разрыва фолликула. Около 30% женщин могут замечать у себя эту особенность и выгодно использовать ее в планировании.
Для достоверности и информативности лучше комбинировать различные методы определения овуляции, например – оценку базальной температуры и мочевых тестов на лютеинизирующий гормон; ультразвуковую фолликулометрию. Необходимо помнить, что по одному отслеженному циклу судить о репродуктивных возможностях ни в коем случае нельзя, ведь даже у здоровой женщины могут быть иногда циклы без овуляции (1-3 в год), а с возрастом количество таких циклов увеличивается.

Что могут сделать родители при кишечной инфекции (остром астроэнтерите) у ребенка до обращения за специализированной медицинской помощью?
Самые частые симптомы гастроэнтерита — это послабленый стул (понос), рвота, тошнота, боли в животе, повышение температуры. Также ребенок становится менее активным, капризным, беспокойным, отказывается от еды.
Причем повышение температуры может быть отсроченным симптомом, чаще всего симптомы начинаются с тошноты и рвоты, порой с болей в животе, с послабленого стула, повышение температуры появляется через 2- 24 часа от начала первых проявлений заболевания.
При данной симптоматике что можно сделать для ребенка чтобы облегчить состояние?
1) выпаивать ДРОБНО (дробно значит часто, но по глотку ориентировочно по 1-2 столовой ложке каждые 5 — 7 минут) если вы дадите ребенку за раз объем 100 мл («всего» пол чашки) ребенка может вырвать этим объемом, поскольку при гастроэнтерите тонус как желудка, так и кишечника повышен. Чем выпаивать?
А) растворы для регидратации
Б) обычная простая вода,
В) компот из сухофруктов (сухих яблок и груш).
Г) для грудных детей — грудное молоко (предлагайте чаще грудь)
!!!!! НЕ ДАВАТЬ соки, морсы, молоко (коровье, козье), какао, кофе, молочные коктейли!!!!!
2) СОБЛЮДЕНИЕ ДИЕТЫ: исключаются свежие фрукты и овощи, молоко, сладкое и мучное.
Если ребенок отказывается от еды — то главное в этой ситуации чтобы ребенок дробно и часто пил.
Если все же захотел есть, то что предлагать?
А) Каши рисовая, гречневая, кукурузная сваренные на воде.
Б) супы — по типу суп-пюре (строго исключить наличие в супе грибов, жирного мяса, специй), (!!!) причем по возможности даже не жирные сорта мяса не давайте первые три дня от начала появления симптомов,
В) предложите тушеные, запеченные овощи — картофель, цветная капуста кабачок (все готовится без специй),
Г) запеченное яблоко можно, свежее-не желательно,
Д) к компоту или воде предложите ребенку сухое печенье без добавок (по типу «Мария», крокет), сушки, сухари, высушенный дома белый хлеб или батон.
Е) если ребенок грудного возраста находится на искусственном вскармливании и введены прикормы, то — новые продукты не вводить, предлагать ту же смесь и прикорм, но меньшим объемом (наливайте в бутылочку меньший объем).
Дальнейшую тактику по диете и постепенному расширению диеты — оговорите с лечащим врачом.
!!!! ПИТАНИЕ ДОЛЖНО БЫТЬ ДРОБНЫМ НЕ БОЛЬШИМИ ПОРЦИЯМИ КАК МИНИМУМ В ДВА РАЗА МЕНЬШЕ ОБЫЧНОЙ ПОРЦИИ РЕБЕНКА + ПИТАТЬСЯ РЕБЕНОК ДОЛЖЕН ЧАЩЕ 6-7 РАЗ В ДЕНЬ
Начинаете выполнять все вышеперечисленное и записываетесь на прием к педиатру.
ВАЖНО!
СРОЧНО НЕОБХОДИМО ВЫЗВАТЬ СКОРУЮ МЕДИЦИНСКУЮ ПОМОЩЬ!!!
Внимательно относитесь к своему здоровью и здоровью Ваших близких
Иметь детей хочет практически каждая семейная пара. Долгожданная беременность является счастьем для будущих родителей. Но иногда случается так, что зачатие ребенка не происходит по каким-либо причинам. В данном случае после обследования репродуктивных систем супругов, гинеколог совместно с андрологом предлагают им воспользоваться вспомогательными репродуктивными технологиями (ВРТ).
Одним из эффективных методов ВРТ принято считать внутриматочную инсеминацию. Сущность метода заключается в том, что в полость матки женщины вводят предварительно обработанную сперму мужчины.
Внутриматочная инсеминация является методом, наиболее приближенным к естественному зачатию. Для введения спермы непосредственно в полость матки используется специальный атравматичный катетер, выполненный из нетоксичных, мягких материалов. Это единственный «искусственный» момент инсеминации. Далее все происходит естественным путем: активно подвижные сперматозоиды достигают маточных труб и движутся по ним к дальнему концу трубы, где происходит слияние сперматозоида с яйцеклеткой, то есть оплодотворение.
Понятно, что программа инсеминации наиболее эффективна у молодых здоровых женщин. Вероятность наступления беременности у женщин старшего репродуктивного возраста снижается даже при условии хорошей проходимости маточных труб, это обусловлено снижением качества яйцеклеток. Для искусственной инсеминации в нашей клинике используется сперма мужа (партнера).
Все зависит от возраста женщины. Молодым пациенткам, с проходимыми маточными трубами и отсутствием какой-либо гинекологической патологии можно проводить внутриматочную инсеминацию в естественном цикле. То есть, когда созревает лишь одна яйцеклетка. Преимуществом этих программ является отсутствие гормональной стимуляции и возможных побочных эффектов, связанных с этим. Однако большим числом исследований доказана более высокая эффективность инсеминации, проводимой на фоне овариальной стимуляции. В целом использование стимулирующих препаратов повышает шанс наступления беременности, так как часто в яичниках созревает не одна, а несколько яйцеклеток. Но не нужно забывать и о том, что стимуляция овуляции может приводить к развитию синдрома гиперстимуляции яичников или многоплодной беременности.
Согласно рекомендациям ВОЗ, можно проводить до 6 циклов стимуляции овуляции с внутриматочной инсеминацией спермой мужа. Ребенок, рожденный в результате такой инсеминации, является генетически родным женщине и ее мужу.
Перед проведением процедуры инсеминации женщина и её партнер обследуются по определенному алгоритму (приказ МЗ РФ) При обнаружении каких — либо причин, мешающих проведению ИИ, лечащие врачи гинеколог и андролог проводят предварительно индивидуальную подготовку пары для процедуры.
Инсеминация проводится в середине цикла, пр регистрации на УЗИ зрелого фолликула. Идеально, если процедура выполнена в интервале времени "сутки до овуляции - несколько часов после", поскольку это самое благоприятное время для зачатия.
Если попытки забеременеть на протяжении 6 месяцев не увенчались у вас успехом, то не стоит отчаиваться. Родить здорового малыша Вы сможете после искусственной инсеминации.
Поговорим о бесплодии
Длительность полного обследования супружеской пары не должна превышать 3-4 месяца! Чтобы не затягивать обследования, собирая анализы в разных медицинских учреждениях, выбирайте медицинские центры, оснащенные всем необходимым оборудованием для выполнения полного объема диагностики.
Приходить на первичный прием вместе с мужем. Проблема касается обоих супругов, поэтому решать ее нужно сообща.
В реальной жизни чаще встречается несколько факторов, препятствующих успешному зачатию. Большинству пар с бесплодием можно помочь, не прибегая к ЭКО. Это возможно при условии своевременного обращения к специалистам.
Бесплодие — это отсутствие беременности у супругов в течение 12 месяцев регулярной половой жизни без использования противозачаточных средств при возрасте женщины до 35 лет.
Если возраст женщины старше 35 лет, то о бесплодии говорят при отсутствии беременности в течение 6 месяцев. Такие сроки включены в понятие «бесплодие» для того, чтобы супруги знали, когда им следует обратиться к специалистам и начать обследование для выявления причины отсутствия желанной беременности.
Причины бесплодия разнообразны и многочисленны, но их можно разделить на основные группы:
Обследование должны проходить оба супруга одновременно. Нет необходимости прибегать к дорогостоящим и сложным исследованиям у женщины, пока не получен результат анализа спермы (спермограммы) и антиспермальных антител в эякуляте (MAR-тест).
В случае нормального уровня гормонов в крови, наличия созревания фолликулов и овуляций по данным УЗИ, нормальных показателях спермограммы и отрицательного MAR-теста, необходимо оценить проходимость маточных труб (сонография). При необходимости могут быть назначены дополнительные исследования.
Главная опасность-увеличение возраста женщины. Дело в том, что в возрасте женщины 25-30 лет эффективность лечения бесплодия составляет 55-80%, в возрасте 35-40 лет- только 20-25 %, после 40 лет лишь 10-15 % супружеских пар имеют шанс достичь беременность с собственными яйцеклетками, даже после применения ЭКО.
Другая опасность - эмоциональное истощение супругов, вызванное длительным хождением к разным специалистам, повторной сдачей многочисленных анализов.
MAR-тест– метод исследования эякулята для диагностики нарушений оплодотворяющей способности спермы, связанных с нарушениями иммунитета.
При некоторых заболеваниях организм начинает вырабатывать антитела к собственным сперматозоидам, как к чужеродным антигенам. Эти антитела представляют собой белковые вещества, которые, связываясь с поверхностью сперматозоидов, нарушают их подвижность, процесс оплодотворения или даже вызывают гибель сперматозоидов. Тест показывает количество активных сперматозоидов, покрытых антиспермальными антителами. В обычной спермограмме эти сперматозоиды рассматриваются, как фертильные (т.е. способные оплодотворить яйцеклетку), но за счет связанных с ними антиспермальных антител они выключены из процесса оплодотворения.
У женщин антиспермальные антитела (АСАТ) могут присутствовать в сыворотке крови, слизи цервикального канала и перитонеальной жидкости. Частота их выявления колеблется от 5 до 65 %.
Посткоитальный тест, или тест взаимодействия сперматозоидов со слизью шейки матки проводится для исключения шеечного фактора как возможной причины бесплодия. Этот фактор встречается в 5% случаев диагностированного бесплодия. Шеечный фактор - это изменение физических свойств шеечной слизи (качества и количества), способности сперматозоидов достигать ее и выживать в ней, обездвиживание сперматозоидов из-за наличия антител к сперматозоидам.
Посткоитальный тест планируют на ожидаемый день или ближе к овуляции. Слизь, полученная во время овуляции, содержит 95-98% воды. Она должна быть в норме водянистой, жидкой, прозрачной и обильной. Жидкая консистенция слизи не препятствует прохождению сперматозоидов в полость матки. Эти особенности отличают ее от густой, вязкой слизи, которая обнаруживается до и после овуляции.
При исследовании слизи определяют наличие сперматозоидов, их количество, подвижность/неподвижность. Если слизь прозрачна, обильна, хорошо растяжима - шансы забеременеть выше, чем когда она густая и скудная. Когда при посткоитальном тесте обнаруживают, что все сперматозоиды неподвижны, нужно проверить присутствие антител к ним в крови женщины. Кроме того, антитела к сперматозоидам необходимо определять и тогда, когда при посткоитальном тесте находят "топчущиеся" на месте сперматозоиды, а не продвигающиеся вперед. Отрицательным («плохим») тест является тогда, когда подвижность сперматозоидов в половых путях женщины часто снижается.
Шейка матки у женщин представляет собой мышечный, цилиндрической формы орган, внутренняя часть которого называется цервикальным каналом. Изнутри цервикальный канал покрыт клетками - цилиндрическим эпителием, которые вырабатывают слизь. Продукция слизи регулируется гормонами яичников – эстрогенами и прогестероном: эстрогены стимулируют продукцию обильного количества «водянистой» слизи, прогестерон обеспечивает выделение более густой и вязкой слизи. Количество и свойства цервикальной слизи отражает циклические изменения менструального цикла.
У женщин репродуктивного возраста количество выделяемой цервикальной слизи изменяется от 600 мг в середину менструального цикла до 20-60 мг в другие периоды цикла. Цервикальная слизь - многокомпонентный секрет, который примерно на 90% состоит из воды. Циклические изменения в консистенции цервикальной слизи могут влиять на проникновение и выживаемость сперматозоидов. Проницаемость цервикальной слизи для сперматозоидов начинает появляться с 9-го дня нормального менструального цикла и постоянно увеличивается к пику овуляции, и обычно через день или два после овуляции уменьшается. Сперматозоиды двигаются через цервикальную слизь и затем поступают в полость матки.
Показанием к проведению посткоитального теста является бесплодие.
Противопоказаний к проведению данного метода обследования нет.
Лечение при отрицательном результате посткоитального теста направлено на преодоление «губительного» для сперматозоидов барьера – цервикальной слизи. Такие условия создаются при проведении метода внутриматочной инсеминации, когда обработанная сперма вводится непосредственно в полость матки.
В каждом отдельном случае выбор метода лечения проводится с учетом дополнительных факторов бесплодия супружеской пары: возраст, длительность бесплодия, гормональный фон, состояние маточных труб и т.д.
Супруги приезжают на исследование в дни, предшествующие овуляции. Муж сдает сперму, а у жены берется капелька слизи шейки матки. Оценивается взаимодействие сперматозоидов и слизи шейки матки под микроскопом. Отрицательным («плохим») результатом теста является снижение поступательного движения сперматозоидов в слизи шейки матки.
Следует помнить, что самой частой причиной наблюдается сочетание роли как мужских, так и женских факторов. Посткоитальный тест является одним из самых «капризных» тестов в обследовании бесплодия. Достаточно велик процент ложных результатов этого исследования. Поэтому посткоитальный тест необходимо дополнять проведением специальных исследований.
Введение тепловой цепочки в нашем роддоме началось с 2015 года. С тех пор она применяется во всех случаях, кроме тех, когда маме или малышу это не позволяет состояние здоровья. При естественных родах малыш сразу идёт на контакт с мамой — для сохранения тепла ему надевают шапочку и носочки, кладут тельцем на живот родильницы и накрывают одеялом. В таком состоянии они могут находиться до 40 минут. После этого проводится обработка пуповины, ребенок свободно пеленается и находится совместно с матерью до перевода родильницы в послеродовое отделение.
Тепловой цепочкой достигаются два важных эффекта:
– Первый – психологический. Ребенок в процессе родов переживает очень сильный стресс, даже гораздо больший, чем мама. И когда он рождается, должен четко понимать, что мама никуда не делась, она все равно вместе с ним. Малыш лежит на животе у мамы, слышит тембр ее голоса, запах, шум в сосудах, стук сердца, он успокаивается и слушает маму. Наблюдения специалистов позволяют говорить о том, что при совершении этой важной тепловой цепочки дети вырастают с более спокойной психикой.
- Второй эффект – физиологический. Во время теплового контакта происходит обсеменение ребенка материнской флорой, а это – самая главная профилактика нашей внутрибольничной инфекции, которая развивается в условиях абсолютной стерильности. В стерильности растут такие микробы, которые очень трудно победить! А мамина флора защитит.
Околоплодные воды - среда обитания малыша во внутриутробном периоде.
Роль околоплодных вод в процессе роста и развития плода сложно переоценить, ведь благодаря множеству функций, которые выполняет данное вещество, ребенок не только находится под постоянной защитой, но и имеет возможность появиться на свет.
- Одним из назначений околоплодных вод является обмен веществ между материнским и детским организмами.
- Второй немаловажной функцией является ее способность защищать еще нерожденного малыша от всевозможных вредных факторов окружающего мира.
- Амниотическая жидкость устраняет риск сдавливания пуповины, дает крохе возможность беспрепятственно двигаться в мамином животе.
Женский организм позаботился также о том, чтоб околоплодные воды всегда были абсолютно стерильными. Благодаря тому, что в них не проникают вирусы, бактерии и прочие болезнетворные микроорганизмы, кроха надежно защищен от болезней. Стерильность в основном поддерживается за счет постоянного обновления состава жидкости, которое происходит не реже, чем каждые 3 часа.
Околоплодные воды не только помогают малышу расти и развиваться в безопасных условиях, но также напрямую участвуют в процессе родоразрешения. Во-первых, так называемые передние воды своим давлением на матку обеспечивают лучшее раскрытие ее шейки.
Во-вторых, пока кроха старается появиться на свет, амниотическая жидкость оберегает его до самого момента рождения.
В-третьих, во время прохождения ребенком родовых путей воды играют роль смазки, облегчая этот процесс.
Количество околоплодных вод динамически меняется на протяжении беременности и для каждого срока существуют свои нормы по данным УЗИ, однако наибольшее клиническое значение количество вод имеет к третьему триместру беременности.
Отклонение количества в большую или меньшую сторону приводит к развитию МНОГОводия и МАЛОводия.
➡Многоводие.
В зависимости от превышения нормы бывает умеренное и выраженное многоводие. Причинами могут быть
✔Инфекционные (бактериальные и вирусные) заболевания матери во время беременности
✔Многоводие может быть симптомом, сопровождающим течение гестационного сахарного диабета
✔При резус-конфликтной беременности, появление многоводия может быть сигналом ухудшения состояния плода
✔В случае многоплодной (монохориальной) беременности, бывают осложнения, сопровождающиеся формированием многоводия одного плода и маловодия второго плода. Такие ситуации заслуживают особого внимания и специализированной помощи.
✔Иногда, некоторое превышение нормального количества вод - транзиторное состояние физиологически протекающей беременности.
✔Многоводие может встречаться при пороках или аномалиях развития плода.
В некоторых случаях, причина не ясна.
➡Маловодие - выделяют умеренное и выраженное маловодие.
✔Так же как и многоводие, маловодие быть обусловлено инфекционно-воспалительными процессами в организме беременной женщины.
✔Среди других причин, наибольшего внимания заслуживает сочетание маловодия с задержкой роста плода, нарушением кровотоков в системе "мать-плацента-плод" по данным допплерометрии, повышением давления у будущей мамы (причина в не совсем правильной работе плаценты)
✔Маловодие может развиваться к сроку предполагаемой даты родов и при перенашивании беременности.
Что делать
В некоторых случаях (умеренное отклонение в количестве вод, хорошее самочувствие плода, отсутствие сопутствующих заболеваний), можно ограничиться динамическим наблюдением с оценкой количества вод при следующем УЗ-исследовании. При выявлении конкретной причины много/маловодия проводится патогенетическое лечение и наблюдение: устранение инфекционного агента, терапия💊💉, направленная на улучшение маточно-плацентарного кровотока и т.д.
В каждом случае необходим индивидуальный подход, своевременная профилактика, диагностика и, при необходимости, лечение.

Ежегодно в России тысячи детей переносят различные инфекционные заболевания. Особенно часто и тяжело болеют дети, которым не сделаны прививки или вакцинация была проведена несвоевременно и не в полном объеме. Многих инфекций, а также их осложнений и тяжелых последствий можно было избежать, если бы родители необоснованно не отказывались от профилактических прививок. Вакцинация детей – один из самых эффективных методов профилактики управляемых инфекций - обеспечила ликвидацию такого опасного заболевания, как натуральная оспа, снизила до единичных случаев заболеваемость дифтерией, корью, полиомиелитом, краснухой.
В нашей стране низкий охват профилактическими прививками явился одной из причин резкого повышения заболеваемостью дифтерией, коклюшем и корью. В России действует национальный календарь профилактических прививок. Он предусматривает проведение массовой бесплатной иммунизации в строго определенном возрасте против основных инфекционных болезней: туберкулеза, полиомиелита, коклюша, дифтерии, столбняка, кори, краснухи, эпидемического паротита, гепатита «В» и пневмококковой инфекции.
Национальный календарь профилактических прививок — документ, утверждаемый Приказом Минздравсоцразвития РФ и определяющий сроки и типы вакцинаций проводимых бесплатно и в массовом порядке в соответствии с программой ОМС.
Действующая редакция Национального календаря профилактических прививок принята Приказом № 125н Министерства здравоохранения Российской Федерации от 21 марта 2014 г. и включает следующие прививки:
|
Возраст |
Наименование прививки |
Вакцина |
|
Новорождённые |
Первая вакцинация против вирусного гепатита B |
|
|
Новорождённые (3—7 дней) |
Вакцинация против туберкулёза |
БЦЖ-М |
|
1 месяц |
Вторая вакцинация против вирусного гепатита В |
|
|
2 месяц |
Третья вакцинация против вирусного гепатита В Первая вакцинация против пневмококковой инфекции |
|
|
3 месяц |
Первая вакцинация против дифтерии, коклюша, столбняка |
АКДС |
|
4,5 месяца |
Вторая вакцинация против дифтерии, коклюша, столбняка |
АКДС |
|
6 месяцев |
Третья вакцинация против дифтерии, коклюша, столбняка |
АКДС |
|
12 месяцев |
Вакцинация против кори, краснухи, эпидемического паротита Четвёртая вакцинация против вирусного гепатита В |
|
|
18 месяцев |
Первая ревакцинация против дифтерии, коклюша, столбняка, полиомиелита |
АКДС |
|
20 месяцев |
Вторая ревакцинация против полиомиелита |
|
|
6 лет |
Ревакцинация против кори, краснухи, эпидемического паротита |
|
|
7 лет |
Ревакцинация против туберкулёза |
БЦЖ |
|
13 лет |
Вакцинация против краснухи (девочки) |
|
|
14 лет |
Третья ревакцинация против дифтерии, столбняка |
АДС |
|
Взрослые |
Ревакцинация против дифтерии, столбняка — каждые 10 лет от момента последней ревакцинации |
АДС |

20-03-2024
Общероссийская общественная организация "Национальная родительская ассоциация ...
Подробнее »
07-03-2024
В соответствии с Указом Президента Российской Федерации В.В. Путина от 29 март...
Подробнее »С каждым годом число онкологических больных постоянно растет. Такую тенденцию специалисты связывают с различными обстоят...
Подробнее »Как правило, в нашем обществе о подготовке к родам думает процентов 20 беременных, если не меньше, а о подготовке к зача...
Подробнее »Заполните форму ниже, и мы свяжемся с Вами в ближайшее время для уточнения деталей записи.

Телефон горячей линии. Вы также можете оставить заявку на обратный звонок, и мы перезвоним Вам в ближайшее время